Insulin und Temperaturen – Vorsicht bei Hitze
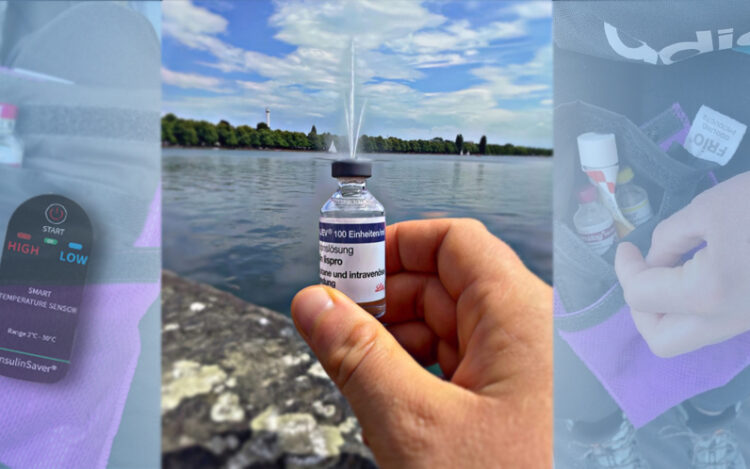
Insulin ist sehr temperaturempfindlich, schon bei Temperaturen über 30° C muss man besonders darauf achten, dass es nicht zu heiß wird. Deshalb solltet ihr Insulin nie ungeschützt in der Sonne, im Auto oder im Rucksack aufbewahren. Auch Blutzuckermessgeräte, Teststreifen und CGM-Sensoren reagieren empfindlich auf Hitze. Lagert diese ebenfalls schattig und kühl.
Achtung bei Lagerung im Urlaubskühlschrank
Besondere Vorsicht ist bei der Aufbewahrung von Insulin in Hotel-Kühlschränken geboten. Hier kann es vorkommen, dass der Kühlschrank bei Verlassen des Zimmers mit der Stromabschaltung ebenfalls ausgeht. Wird der Strom später wieder eingeschaltet, kühlt das Gerät stark herunter, um schnell die Zieltemperatur zu erreichen – im Extremfall bis zum Einfrieren. Andere Kühlschränke wiederum kühlen durchgängig so weit herunter, dass eine Insulinaufbewahrung dort nicht empfehlenswert ist. Es lohnt sich daher, eine entsprechende Tasche für Diabetesbedarf mit Kühlfunktion anzuschaffen, z. B. von FRIO oder InsulinSaver (beides bei DIASHOP erhältlich). So bleibt euer Insulin immer richtig temperiert.
Mehr Bewegung, mehr Schwitzen – mehr Kontrolle nötig
Sommer bedeutet oft mehr Aktivität: Schwimmen, Wandern, Radfahren. Bewegung kann den Blutzuckerspiegel senken, manchmal sogar Stunden später. Die Arbeitsgemeinschaft Diabetes und Sport der Deutschen Diabetes Gesellschaft (DDG) empfiehlt, den Blutzucker vor, während und nach dem Sport zu messen. Beachte, dass Alarme bei CGM-Systemen bei körperlichen Aktivitäten angepasst werden sollten. Geeignete Snacks oder Traubenzucker sollten zudem immer griffbereit sein.
Richtig trinken – aber mit Köpfchen
Wasser macht den größten Teil aller Zellen aus und übernimmt essenzielle Aufgaben wie Nährstofftransport oder Temperaturregulation. Da wir tagtäglich Wasser über Atmung, Haut und Nieren verlieren, führt schon ein unbemerkter Flüssigkeitsmangel zu Symptomen wie Schwindel oder Kopfschmerzen – und auf Dauer steigt das Risiko für weitere Erkrankungen.
Um dem vorzubeugen, empfiehlt die Deutsche Gesellschaft für Ernährung (DGE) täglich etwa 30 ml Wasser pro Kilogramm Körpergewicht – bei einer 70-kg-Person also rund zwei Liter. Bei Hitze, bei körperlicher Aktivität, Fieber, Durchfall oder Erbrechen sowie bei hoher Eiweiß- und
Salzzufuhr steigt der Bedarf weiter an. Ein hellgelber Urin ist ein guter Indikator für ausreichende Flüssigkeitszufuhr.
Regelmäßiges Trinken, noch bevor der Durst einsetzt, ist die einfachste Vorsorge. Erinnerungshilfen wie Trink-Apps oder farbige Trinkflaschen können helfen, den täglichen Bedarf spielerisch zu decken – für mehr Wohlbefinden und Gesundheit. Als Durstlöscher eignen sich vor allem ungesüßte Getränke: stilles oder kohlensäurehaltiges Wasser, Kräuter- und Früchtetees (gerne mit frischen Zitronenstückchen oder Minzblättchen) – im Sommer auch gekühlt. Kaffee und Schwarz- oder Grüntee tragen zwar ebenfalls zur Flüssigkeitsbilanz bei, sind aber keine optimalen Durstlöscher. Fruchtsäfte, Limonaden und Softdrinks enthalten oft bis zu sechs Zuckerwürfel pro Glas und sollten daher vermieden werden.